Diagnose van spataderen
De medische specialismen die zich met spataderen bezighouden, zijn de interne geneeskunde, angiologie, flebologie en gespecialiseerde algemene geneeskunde.
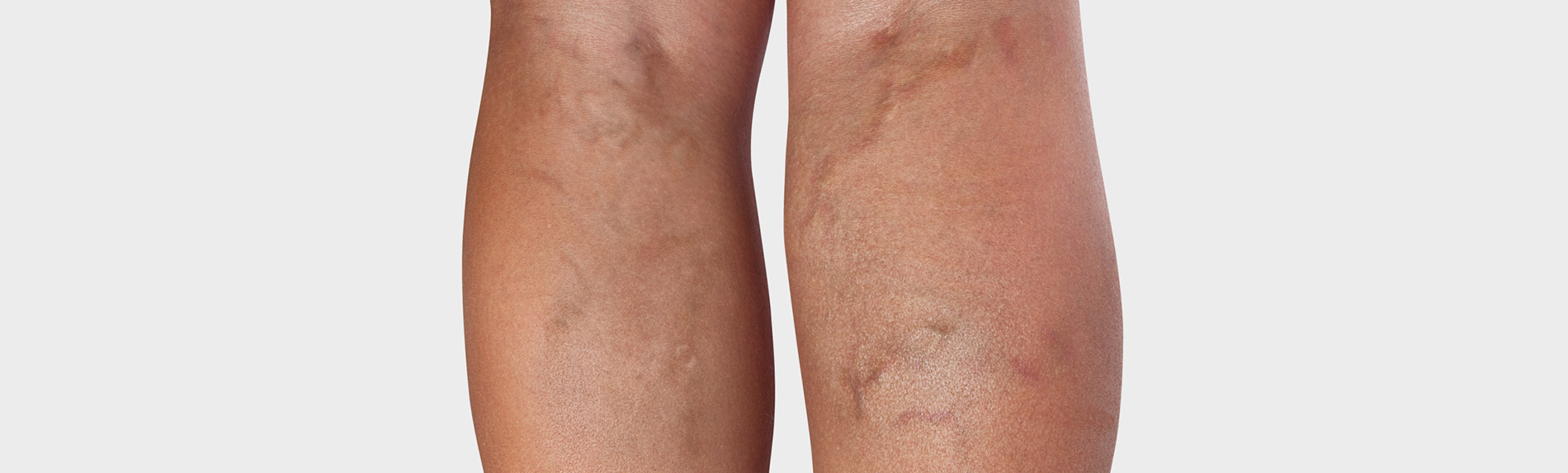
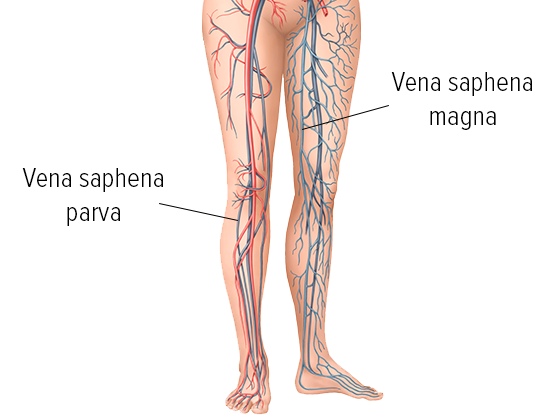
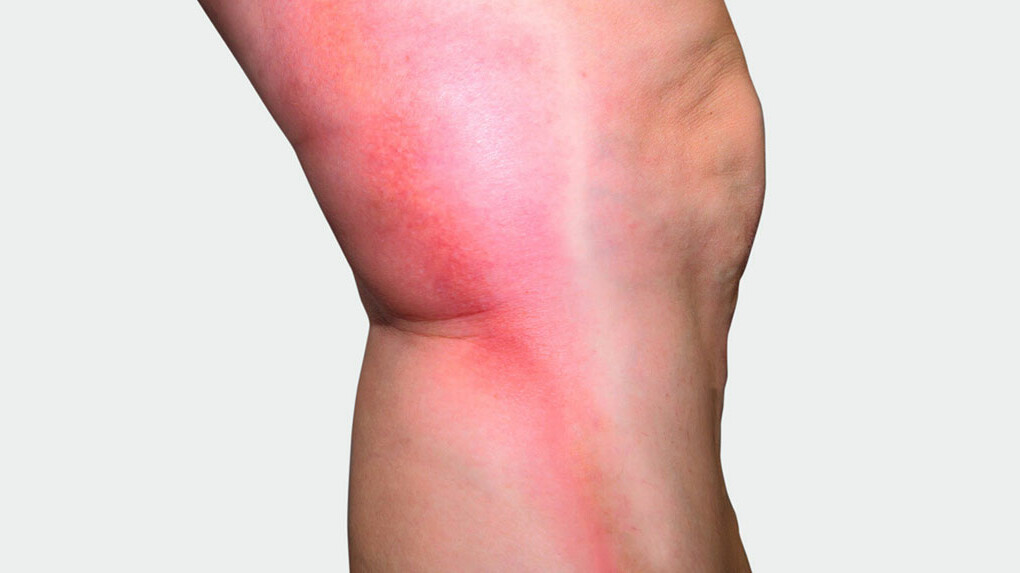
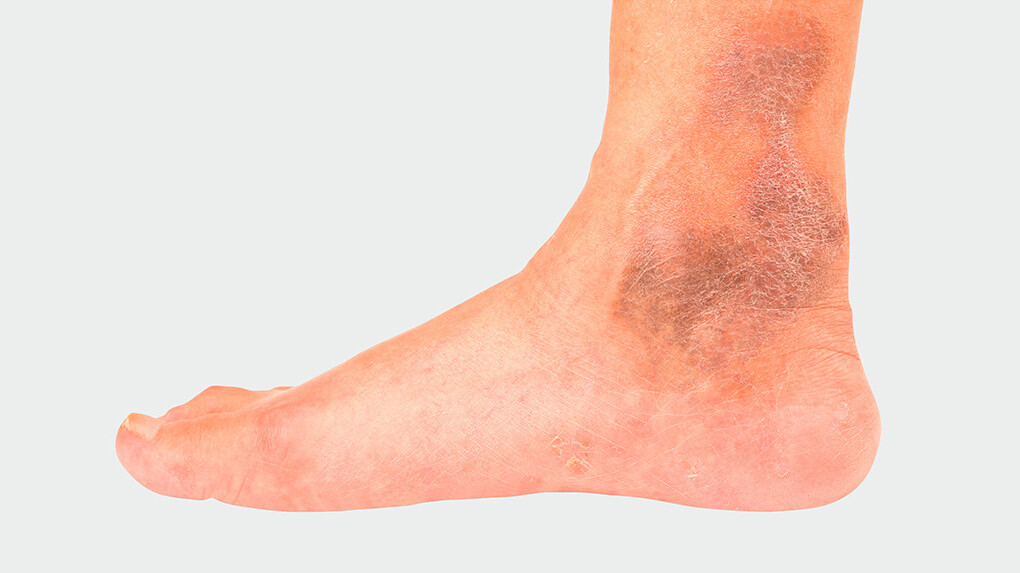
Een onderzoek begint met de anamnese en het achterhalen van de familiegeschiedenis en risicofactoren. Daarna worden de aangetaste aderen betast en bekeken, vooral de plaatsen waar de oppervlakkige aderen in het diepe adersysteem uitkomen in de lies, de knieholten en op de onderbenen. Hierbij dient de patiënt achtereenvolgens een staande, zittende en liggende houding aan te nemen. Een verhoogde temperatuur van de huid en harde, rode of drukgevoelige plekken kunnen op oppervlakkige aderontstekingen wijzen. De voetpulsaties worden gecontroleerd.
De meest gebruikte diagnostische methode voor spataderen is vervolgens een ultrasoon onderzoek door middel van kleurgecodeerde duplexsonografie met een ultrasone dopplersonde. Hiermee kunnen stoornissen in de bloedcirculatie, niet volledig sluitende aderkleppen en de omvang van de aderbeschadiging goed worden vastgesteld. Met een kleurenschaal wordt de richting van de bloedstroom aangegeven.
De lichtreflectie-rheografie registreert de pompfunctie van de aderen, de veneuze occlusie-plethysmografie de capaciteit en afvoer. Deze twee methoden zijn nog steeds gebruikelijk, vooral om het verloop van ernstige aderaandoeningen te controleren alsook voor en na een ingreep.
In het verleden werden ook vaak drukmetingen gebruikt. Tegenwoordig worden deze meestal vervangen door moderne en betrouwbaardere onderzoeksmethoden met onder andere nieuwe beeldvormingstechnieken. Ook röntgenonderzoek met een contrastvloeistof (flebografie) wordt nauwelijks meer toegepast. De magnetische resonantiebeeldvorming (kernspinresonantie-tomografie) of contrastversterkte computertomografie wordt alleen bij zeldzamere ziektebeelden gebruikt.
Laboratoriumtests van individuele bloedstollingsfactoren kunnen belangrijk zijn in het geval van een diepveneuze trombose of zelfs een embolie zonder aanwijsbare oorzaak.